- 番外編「院長の悪あがき」後編
- 番外編「院長の悪あがき」中編
- 番外編「院長の悪あがき」前編
- 第29回『背中を動かそう』
- 第28回『熱中症対策の水分補給』
- 第27回『筋力トレーニングとメタボ』
- 第26回『膝蓋骨脱臼について』
- 第25回『ウォーキングについて』
- 第24回『Musician’s cramp』
- 第23回『上腕骨外側上踝炎(テニス肘)』
- 第22回 『新型コロナウイルスによる自粛解除後のトレーニング再開ついて』
- 第21回 『肩石灰沈着性腱板炎 〜めちゃくちゃ痛い肩の疾患〜 』
- 第20回 『こむら返り』
- 第19回 『骨粗鬆症治療薬と歯科治療』
- 第18回 『巻き肩・・・?』
- 第17回 『足底板:足装具あれこれ』
- 第16回 『変形性股関節症と人工股関節置換術』
- 第15回 『スネの痛み:シンスプリント』
- 第14回 『腰部脊柱管狭窄症』
- 第13回 『新技・ハイドロリリース!』
- 第12回 『ピラティスって知ってる?』
- 第11回 『中高齢者の筋力トレーニング』
- 第10回 『中高齢者にもスポーツや運動は必要です』
- 第9回 『足の痛み』
- 第8回 『大腿骨の骨折と骨粗鬆症治療薬』
- 第7回 『骨粗鬆(しょう)症』
- 第6回 『八光流柔術師範教伝!』
- 第5回 『ロコトレ:スクワットでありがちな間違い! vol.3』
- 第4回 『ロコトレ:スクワットでありがちな間違い! vol.2』
- 第3回 『ロコトレ:スクワットでありがちな間違い! vol.1』
- 第2回 『ロコトレ:スクワットはトレーニングのテッパン!』
- 第1回 『ロコモとは?』
番外編「院長の悪あがき」後編
私は病院の地域連携室に相談し、N先生の診察予約を取らせていただきました。N先生はその病院の「人工関節センター」を束ねられている、人工関節手術のスペシャリストです。
指定された日に整形外科を受診し、N先生の診察を受けて、手術を受けることが決まりました。左人工股関節置換術(THA)です。術前検査、手術前説明、麻酔科診察、術前PCR検査の日程、そして手術日が決定しました。業務に極力支障が出ないようにご配慮いただき、年末に受ける事となりました。この手術は通常は3週間の入院期間となりますので、私の復帰は早くても成人の日を過ぎてからになるかと考えていたのですが、N先生は「年内退院、1月5日から診療開始できますよ!」と仰いました。
私が普段鍛えているからフィジカルが強いこと、そして何より私自身が整形外科医であるから手術とその後のリハビリに十分理解ができている、というのが前提の作戦です。早々に診療を再開できるよう、我儘を聞いていただきました。
着々と準備を整え、入院日を迎えました。病院へ向かう道中、私はただ出張に行くだけのように淡々としていました。これから起こることはよく知っていたし、多少痛い思いはするだろうけど十分耐えられる、と信じていたので、落ち着いていられました。病室に落ち着いた頃、当院のスタッフさん達から応援のメールが入りました。何だかちょっと嬉しかったですね。
手術当日、点滴をしながら歩いて入室しました。手術室に入り、手術台に寝て、手脚を固定され、麻酔科の先生から挨拶され、麻酔の薬が入り始めました。何だか頭が痺れるなあと思いながら瞬きしたら…私は病室にいました。一瞬何事が起こったのかわかりませんでした。全身麻酔で意識を失っていたので、私的には瞬きをしただけのことなのですが、その間に事は全て終わっていたのです。確か手術室に入ったのは9時。「今何時ですか?」「10時半過ぎですよ」想定していたよりもあまりに段取りが良く、ちょっとした困惑すら感じました。
あとでお聞きしたところ、出血も100mlもなく、とてもスムースに終わったそうです。N先生の匠業だけでなく、助手につく先生方、手術室のコメディカルの円滑な連携がなければこの短時間での状況終了はあり得ません。同じ術式で手術を行っていた私にはこれがいかに凄いことかよく分かります。私が率いていたチームよりも数段レベルが高い。よくぞこれだけの組織作りができたものだ、と率直に感服しました。
その日、うつらうつら過ごし、鎮痛剤を何度か入れてもらって術後の痛みを和らげ、手術翌日には動かなければ痛くない、痛いなりに何とか歩けるくらいまで回復しました。本来は最初の1週間は歩行器に寄りかかって歩くのですが、私は一気に普段使っている登山用のステッキで歩くところまで進めました(このスケジュールは一般の人は真似したらダメなやつです)。
手術部位の腫れによる筋膜の緊張と、軸のイメージが左股関節を庇ってズレてしまっていることが理由で、左脚が随分長くなって突き上げてくるような違和感がありましたが、PT(理学療法士)の先生から教わった練習と空手の基本的な型を通すことで徐々にバランスを戻していきました。
手術後2日目にはスクワットができるようになりました。ベッド上での寝返りも随分楽にできるようになりました。体調も安定しているし食欲もある。あとはバランスの微調整のみでした。大晦日に退院することが決定しました。実に1週間足らずの入院期間です。正月はおとなしく自主リハビリをして過ごし、1月5日から何食わぬ顔で(?)診療再開です。
今回の経験で、私は保存治療、手術治療、それらを行う側、受ける側、両側全て知ることができました。病棟の看護師さん達との何気ないやりとりを通して、彼女達の気配りがいかに患者にとって大きな支えになるかということも実感しました。PT、OT(作業療法士)の先生方による私の状況に合わせたリハビリ指導も大変参考になりました。この一連の経験はきっと私の今後の診療に役立っていくだろうと思いますし、役立てていこうと考えています。
最後になりますが、N先生、病棟主治医のK先生、並びに整形外科チームのスタッフの皆様大変お世話になり、ありがとうございました。心より感謝申し上げます。
番外編「院長の悪あがき」中編
昨年のことです。私はこれまで横着?不精?で人間ドックに行っていませんでした。でも周囲で同じ世代の人が大病を患ったり、亡くなったりしているのをみて、一度きちんと評価してもらおうと思い立ち、10月にお休みをいただいて人間ドックに行きました。
身長166cm、体重72kg。そうでしょうね、ウェイトトレーニングしてますから。骨格筋多いですから。それくらい重くてもアリよね。そう思ってましたが、とんでもございませんでした。腹部CTで内臓脂肪が潤沢に蓄えられており、しかもHbA1c(糖尿病の指標の一つです)が6.4…
そう、ただの肥満でしかも糖尿病一歩手前だったのです。スポーツやウェイトトレーニングとかやってて、女性に腹が出ていると指摘されても「これは筋肉だ、お前は何もわかっていない」と嘯く御仁がおられましたら、悪い事は言いません、謙虚に人間ドックを受けられることを強くお勧めします。
閑話休題、私はいずれは人工関節置換術を受けることになると覚悟してましたので、これはいかんと思いました。糖尿病は人工関節置換術の術後合併症の大きなリスク因子だからです。第一、患者さんに生活指導している医者が糖尿病じゃカッコつかないじゃないですか。説得力ゼロです。
とりあえず減量しましょうということで、ビールやめました。元々アルコールに強い体質ではないのですが、何となく習慣的に飲んでいたのですが、もういいかな、ということでビールはやめました。そして夕食、どうしても仕事終わって雑務が片付いて、となると夕食を摂る時間が遅くなるので、炭水化物をカットする事にしました。朝昼は低GIな傾向の食事を心がけ、さらにスタッフルームに置いてあるお菓子(当職は何故かほぼ1年中スタッフルームに何かしらのおやつがあります)には一切手を出さないという自主規制を敢行しました。
月水金は1時間早起きして24時間空いているジムに行き、小一時間ウェイトトレーニングをして出勤するようにしました。余談ですが、朝早くジムに行くと人が少なくて好きなタイミングで器械が使えるし、近くに人がいないのでコロナ感染のリスクも低いし、1週間のリズムが取れるし、いい事尽くめでした。
おかげで10月に72kgあった体重は年明けには68kgまで落ち、春には63kgを切り、夏には60〜61kgで安定するようになりました。10kgも体重が減ると動きも軽くなり、股関節が痛まず動ける時間も伸びました。これはいけるな、そう思っていました。
ある時、不用意に左脚を踏ん張ってしまい、腰を痛めました。腰の痛みがなかなか引かず、徐々に股関節も痛くなり、左太腿の外側がぼんやり痺れてきました。しばらくして痺れは取れたのですが、腰痛、左股関節周りの痛みが頻発するようになりました。
ウェイトトレーニングをすると姿勢が整うのか、症状が治ります。でも午後になると無意識に腰に手が行き、診察しながら左手でぐりぐり押さえている状態になってしまいました。レントゲンを撮ってみたら、大腿骨頭が少し潰れていました。踏ん張った際に壊したんでしょう。道理で痛かった訳です。骨が崩れてきたならもうダメだな。これ以上は頑張っても時間の無駄だ、そう思いました。今動ける身体を取り戻さなければ、人生を棒に振る。大層なようですが、真剣にそう思いました。ここが私自身の保存治療の限界だと思いました。
普段私が患者さんをよく紹介させていただいている病院に私自身が受診し、そして手術を受けることが決定しました。お手並みは十分に拝見しています。不安はありません。ただ動ける身体が手に入ることが楽しみで仕方がない、それだけです。ここは一般の患者さんとはちょっと違うかもしれませんね。
番外編「院長の悪あがき」前編
しばたに整形外科クリニック、院長の柴谷です。こんにちは。
今年は12月24日で終業して、1月4日まで長い冬休みを頂いております。巷ではコロナ騒ぎがひと段落(?)して、院長、調子に乗って海外旅行に行くのではないかという噂が流れているとかいないとか。とんでもございません。12月26日から某病院に入院しております(入院して退屈なのでこれ書いてます)。左人工股関節置換術を受けるためです。
いつ頃からだったか記憶は定かではありませんが、確か2014年にはすでに左股関節が痛くて短い距離しか走れていなかったと思います。最初はレントゲン撮ってみても特に問題ないし、股関節周りの筋肉を痛めたのかなあ、沖縄拳法の型稽古で腰を落としすぎたのかなあ、くらいにしか思っていませんでした。そしてだんだん痛みが強くなり、蹴りはおろか踏ん張れないため突きも撃てなくなりました。押し合いの鍛錬でも簡単に押し飛ばされてしまう。
しまいには普通に歩くこともできず、壁に寄りかかって足を引き摺って歩くようになってしまいました。手術で長く立っている事も難しくなり、背の高い椅子に腰掛けながら痛みを堪えて外傷の手術や人工関節置換術を執刀する日々。痛み止めを飲もうが注射を射とうがストレッチをしようが効果なく、これはおかしいともう一度レントゲン撮影したら、なんと股関節がすり減って骨同士が当たっている状態になってました。一気に末期の変形性股関節症になってしまったのです。
レントゲン写真を見た時、血の気が引く音が聞こえたように感じました。
まだ40代半ばで手術受けるのは間違いじゃないけどもうちょっと待ちたいし、どこに頼もうか相談できる病院もなく、だからと言って自分で手術するわけにもいかないし、まあ結局はいろんな意味で怖かったんですね、とにかく手術を回避することを真剣に考えました。
週一回、当時の職場の理学療法士に可動域訓練をしてもらいました。靴のインソールを細工することで歩行のバランスも調整してもらいました(ちなみに同様のインソール調整を当院でも行なっています)。負荷の設定を試行錯誤して下半身の筋力トレーニングを行いました。正しく動く方法を身につけるためにピラティスも始めました。クラッチが痛くて踏めなかったのでAT車に乗り換えました。そして四半世紀やってきた空手をやめました。でも道着に袖を通す事はやめたくなくて、自然退会のような形になっていた八光流木鶏塾(現、天庸流柔術大阪総本部木鶏塾)に再入会させていただき、柔らかく身体を使い負荷を受け流す方法を、合気系柔術の動きを通して学んでいきました。毎日トレーニング日誌をつけて体重、体脂肪率、疼痛の程度も記録し、どこまでやれるか、何をすれば調子が良くなるのか、何をすれば調子が悪くなるのか、把握するよう努めました。
3年が過ぎると、痛いなりにそこそこ身動きが自由になってました。しかし長時間の手術や当直・夜間救急対応には身体がついていけないままでした。
手術や救急対応がままならない勤務医なんぞ「商品価値」がない。もうこれまで手術は散々やってきたけど自分はできれば手術なんて受けたくない。皆もそうだよね、できることなら誰も受けたくないよね、じゃあ保存治療をできるだけ頑張る医者がいてもいいよね。頭ごなしに手術を否定するような極端な思想は持っていないし持つつもりもないけれど、努力がしきれていない人には、多少厳しいことを言ってでも、切らずに済む方法が提案できるなら、努力させてあげればいいよね。ただの時間稼ぎかもしれないけど、それで納得いって手術受けられるならそれはそれでいいよね。そう考えて、私は開業を決意したのです。
第29回 背中を動かそう
しばたに整形外科クリニックの柴谷です。こんにちは。
急に冷え込みが厳しくなりました。無意識のうちに身体が緊張して肩こりや腰痛など、色々痛いところが出てくると思います。なかなかひとまとめに対処するのは難しいですが、今回はヒントの一つとなり得るかと考えて「胸椎のストレッチ」を紹介しようと思います。
身体の動きは当然ながら各パートの連携で動いています。一つ一つが個別で作用することの方がむしろ少ないと言えるでしょう。身体の連携を図る上で重要になるのはやはり脊椎です。
「Joint by Joint theory」というのがあります。要は各パートの役割が「安定優先」か「可動性優先」で入れ替わって組まれているという理論です。足部は体重を受け止める「安定」、足首は可動域の大きい「可動性」、順に膝は「安定」、股関節「可動性」、腰椎「安定」、胸椎「可動性」、頚椎下部「安定」頚椎上部「可動性」となっています。そう、胸椎は「動いてなんぼ」の「可動性優先」パートなのです。
座っている時間が長い、など背中がしっかり動いていなければ胸椎が硬くなって動かなくなってきます。でも身体は動かなければなりません。そうすると腰、頚椎下部(首根っこ)に負担がかかり、そう、腰痛や肩こりが生じてくるのです。
そこで胸椎のストレッチが重要になってくるのです。
2つの体操をご提案します。一つは「バックエクステンション」。もう一つは「トラコロール」とでも名付けましょうか。
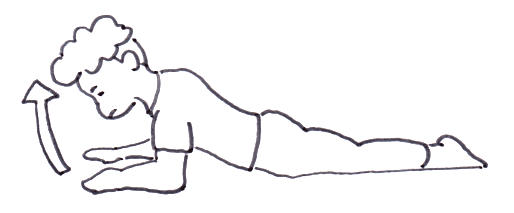
開始姿勢はうつ伏せです。手、前腕は脇に添えて並行に置きます。息を吸いながら胸を「シールを剥がすように」起こしていきます。首には力を入れません。入れると傷める事があるからです。そして息を吐きながらゆっくりシールを貼り直すように胸を戻します。これで1rep.。5〜10repsくらいでいいと思います。

開始姿勢は「四つ這い」。左右どちらでもいいので片手を後頭に添え、息を吸いながら肘を外に捻って胸を開いていきます。無理は禁物です。楽に動ける範囲で行います。そして息を吐きながら元の姿勢に戻ります。
左右入れ替えてこれも各5~10reps行いましょう。
根気よく続けていれば徐々に身体が軽く感じられるようになってくるはずです。すぐには効果は出ませんが、長い目で見て行ってみてはいかがでしょうか。
第28回 熱中症対策の水分補給
しばたに整形外科クリニックの柴谷です。こんにちは。
短い梅雨が明けて、一気に酷暑がやってきました。昔の6月はどこへ行ったんでしょう。あたかも8月のようです。暑熱順化も出来ていないこの時期、何より怖いのは熱中症です。エアコンも適切に、積極的に使いましょうね。
外に出ているときは水分補給も重要です。今回は水分補給について述べてみようと思います。水分が身体にとって大事であることは皆さんご存知の通りです。成人男性の体重の約60%、成人女性で約55%、新生児は約80%、高齢者で約50%を占める体液。体液(細胞内液、間質液、血漿)は慢性疾患や不活動、脱水で低下しますが、暑熱順化や運動トレーニングで増加します。ということは瑞々しくありたければ運動しなさいよと。
話を戻しますが、汗をかく場合に、汗は体液から作られるので汗をかいた分だけ脱水します。汗には電解質、主に塩分が含まれますが、汗の電解質量は体液の1/5~1/2程度です。汗をかいて水分が補給されなければ体液の濃さが上がる(浸透圧が上昇する)ことになります。一定時間に多く汗をかく(ボタボタ汗をかく)時は出ていく塩分の再吸収が追いつかず、水分や塩分のロスが大きくなります。暑熱順化すると発汗機能の調整が出来てくるので、汗で出ていく塩分量が低下(塩分の薄い汗)し、塩分はより体内に残るようになります。塩分の薄い汗をかくと濃い汗をかくのに比べて間質液、血漿(細胞外液)からロスする水分量がおさえられ、循環動体への影響が出にくくなります。逆にいうと急激に水分や塩分をロスする汗のかき方をすることで細胞外液が急速に失われるので熱中症になりやすくなるということです。まずは暑熱順化を図って身体を暑さに慣らしていくことが大事だということになります。
さてようやくですが、水分補給についてです。汗をかくと水分と塩分が失われ、体液の浸透圧が上がります。すると喉が渇き、腎臓での水分の再吸収が進みます(尿が濃くなる)。ここで水だけを摂取していますと、体液量が回復する前に浸透圧だけが回復してしまい、喉の渇きが低下して飲水量が減り、腎臓での水分再吸収も低下してしまい折角飲んだ水が尿として出てしまい、「自発性脱水」という状態になってしまいます。ただ胃袋に水を溜めればいいというわけではなく、身体には精妙な調整機能が備わっているからこそ大量に汗をかいた後の身体の体液量を正常化させるためには水分以外に塩分も摂らなければならないというわけです。小腸で水分と塩分が吸収されるのですが、小腸にはNa+(塩分)と糖質を一緒に取り込む共輸送体があり、例えば生理食塩水に2~6%程度の糖分を加えると吸収速度が6~10倍に促進されるそうです。ブドウ糖を摂ることでインスリン濃度が上がり、腎臓でのNa+と水分の再吸収も促進されます。ですので体液よりも浸透圧を低めに抑えた塩分、糖質が入った飲料(ハイポトニック飲料)が良いということになります。ちなみに胃に溜まらず、速やかに小腸に出るためには糖質濃度は8%以下に抑えるのが良いとされています。
以上から暑熱環境下で推奨される飲料は0.1~0.2%(Na+で40~80mg / 100ml)に4~8%程度の糖質を加えたスポーツドリンクということになります。市販のスポーツドリンクを希釈して使う場面も多いのですが、熱中症対策としてであれば希釈は推奨されないそうです。ただ甘すぎるという理由で薄めるのであれば塩分を加えてやるといいでしょう。1リットルの水に1gの塩分を加えたら塩分濃度は0.1%上昇します。例えば院長は◯カリ◯エット(院長の母校の第1生理学教室が企業と提携して開発したんですよ)500mlとミネラルウォーター500mlで合計1リットルにして食塩を1g加えて炎天下に出て行きます(ちなみにゴルフやテニスではない。どうでもいいけど)。これからの季節、2,3リットルは持って行きたいところです。
また常温や温かい飲料の方が吸収が良いとする意見もありますが、全くの誤解で、冷えている方が胃から出るのが速いし体液量の回復も速いです。また直接深部体温を下げれるので5~15°Cの飲料が推奨されます。最後に、飲み方ですが、喉が乾く前から水分補給しましょう。そしてガブ飲みではなく少量を頻回に分ける方が効率が良いです。無理に暑熱下に身を晒すことは避けるべきですが、レジャーや仕事で暑さと戦わねばならないことは多々あると思います、適切に水分補給して熱中症にならないよう注意しましょう。
第27回 筋力トレーニングとメタボ
しばたに整形外科クリニックの柴谷です。こんにちは。
前々回にウォーキングの運動効果についてお話ししました。今回は院長も大好きな筋力トレーニングについてです。
院長は大学入学時、身長168cm、体重58kgとずいぶん痩せっぽちでした。思うところあって空手部に入り、極真空手に入門し、食べて筋トレして痛い思いしての繰り返しで一時は85kgにまでなったことがありますが、今から思えばかなりの割合で脂肪だったように思います。それはさておき、筋力トレーニング(以下筋トレ)はメタボ解消のためにウォーキングなどの有酸素運動と組み合わせて行うことが様々なガイドラインで推奨されています。またロコモ対策としても重要です。
筋トレには器具を使わない腕立て伏せなどの自重トレーニングとスポーツジムの器具を用いるマシントレーニングやボディビルダーなどがよく行なっているフリーウェイトトレーニングがありますが、最もお手軽なのは自重トレーニングです。ただ自重トレーニングは私の印象としてはどうしても効果が実感しにくく、「つまらない」と感じる方が多いようです。
ダンベルやバーベルを使用するフリーウェイトはフォームや負荷の調整が難しかったり、何よりも場の雰囲気がマニアックで強面(実際は真面目で良い人たちですよ)だったりするのでなかなかハードルが高い。
その点マシントレーニングは負荷の調整もしやすく、効果も実感しやすく、安全性も高いのでメタボ対策、ロコモ対策で行うトレーニングとしてちょうど良いと考えます。
筋トレによって収縮期血圧を低下させたり、脳卒中や心臓病で死亡するリスクを低減する可能性が示されており、インスリン抵抗性や血糖コントロールを改善することで糖尿病治療にも良い影響があるとされています。
糖尿病患者はサルコペニア(筋肉量の減少)を来しやすく、さらにサルコペニアが進むことで活動量が低下し、インスリン感受性も低下し、さらに糖尿病が悪化します。筋トレは糖尿病とサルコペニアの悪循環を断ち切るのにも有効だということになります。
ただし糖尿病、高血圧症など生活習慣病が重度に進行している場合は運動そのものがリスクとなるので、事前の専門医への相談が必要になります。
「この歳で筋トレもしても(無駄でしょ)...」という方も多いですが、高齢者の筋トレによる筋力増強、筋肥大効果は多くの研究で認められています。また筋トレを行うことによる骨質の改善も示されており、下肢筋力改善による転倒予防効果も考えると、寝たきりの原因の約2割を占める骨折を防げることが期待でき、健康寿命(自立して生活出来る寿命)の延長につながります。高齢者では抗重力筋が特に弱りやすいのでこれらを重点的に鍛えていく必要があり、当院でもレッグプレス、レッグエクステンションの器具を置いています。
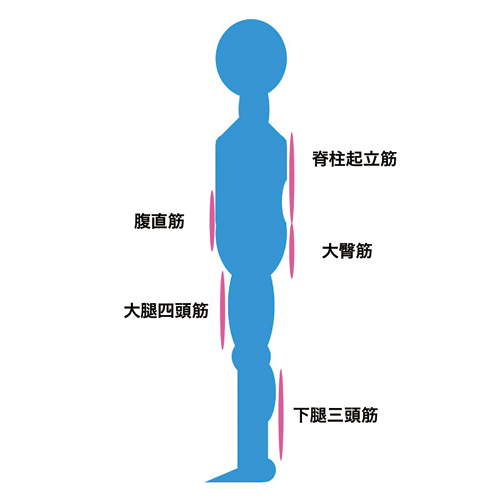
院長が必要と判断した場合には通常の消炎鎮痛処置(いわゆるデンキアテル治療)に組み合わせて器具の使用を処方する場合があります。
筋や金、「キン」と名のつくものは失うのは早いですが貯めるのには苦労するものです。思い立ったら大安吉日、筋トレをはじめられたらいかがでしょうか。
ああそうそう、院長の筋トレですが、以前は「デカくなって強くなって」が目的でしたが、今は空手もしていませんので「動ける体、太りにくい体」を主眼に行なっています。目的によって取り組み方は変わってくるということですね。
第26回 膝蓋骨脱臼について
しばたに整形外科クリニックの柴谷です。こんにちは。
先日若い女性が何でもないことで膝蓋骨(いわゆる「お皿」)を脱臼して、今後の治療の相談で当院を受診されたということがありました。過去にも近所のスーパー銭湯で足を滑らせそうになったのを踏ん張って脱臼を起こし、当院でしばらくリハビリをされていた患者さんもおられました。
それほど頻度は高くないですが、一旦生じると結構めんどくさい怪我です。ちょっとまとめてみようと思います。
膝蓋骨脱臼は、膝を伸ばしている状態で不意に大腿四頭筋が強く収縮した場合に生じます。ほとんどは外側に脱臼します。初回脱臼では腫れや痛みが強く出ますが、何度も繰り返していると腫れや痛みは少なくなり、その代わり不安定感が強く出るようになります。
初回の脱臼は10歳代の女性に多いとされており、その後2~5割の人が脱臼を繰り返すようになります(反復性脱臼)。もともと解剖学的に脱臼しやすい素因を持っていることが多く、またそのような素因がなくても受傷時に膝蓋大腿関節の一部に骨軟骨損傷が生じることなどによって脱臼を繰り返すようになります。診断上、X線撮影で骨軟骨損傷の有無を確認しておくことが必要です。
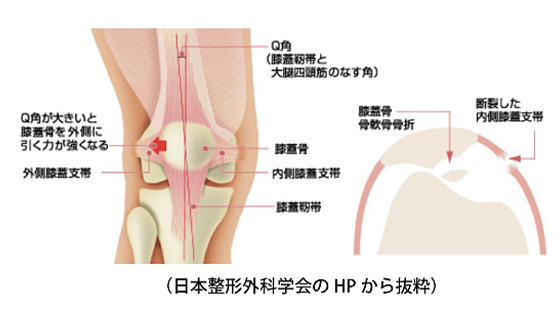
初回の脱臼では、骨軟骨損傷がない場合には外固定などの一般的な処置を行います。初回でも脱臼しやすい素因が明らかであったり、骨軟骨損傷がある場合、もしくは反復性脱臼の場合には手術治療が勧められます。手術をしないのであれば脱臼を予防するための装具を装着する場合があります。治療方針は年齢や病態、もしくは置かれている環境などで様々です。主治医との相談が重要です。
スポーツ復帰は膝の痛みや腫れ、可動域制限がなくなり、脚の筋力が十分に回復した後になります。通常2カ月はかかります。手術した場合も、手術内容にもよりますが、復帰までに3~6カ月はかかります。
一旦発症してしまうと膝に不安を抱えながらの生活になります。仕事やスポーツの試合などで経過を急ぐ場合もあるでしょうが、一定の時間がかかることを覚悟の上できちんと治療を受けられることが重要と考えます。
第25回 ウォーキングについて
しばたに整形外科クリニックの柴谷です。こんにちは。
「(新型)コロナが怖くて外に出なくなったから太った。」と患者さんからよくお話を伺います。運動不足になって太った、ということなのですが、では逆に運動不足解消にはどのような運動をすればいいでしょうか。
まず第一に思い浮かぶのはウォーキングですね。これは”初期投資”が少なくて済む手軽な運動です。ただし、ウォーキングはただプラプラ歩く「散歩」とは違います。健康効果を得るにはある程度の速度が必要です。
メタボリック症候群は「内臓脂肪症候群」とも呼ばれます。内臓脂肪を減少させることが重要であり、ウォーキングは効果が期待できる種目の一つです。さらにはウォーキングによる高血圧の改善や、抵抗運動tの組み合わせによる高血糖の改善など報告されています。
運動強度としては低強度(<3METs)、中強度(3~6METs)、高強度(≧6METs)とされており、普通の歩行は3METs程度です。運動目的のウォーキングは4.3METS程度とされています。ちなみに速歩が5METs程度です。ただ一般的にはMETsで区別されても正直よくわかりませんし、年齢・性別・基礎疾患などで安全な運度強度は変わってきますので、ざっくり「ややきつい」と感じる程度で、と指導されることが多いようです。
実施時間としては、WHOガイドラインではウォーキングなどの中強度運動は週150時 間(1日30分・週5日)がメタボリック症候群の予防に有効であるとしています。ですので1日30分、週5日以上が目標ということになります。一方でゆっくり歩く低強度の歩行ですと、1日10000歩以上歩いても運動効果は薄いと されています。たまに高齢者の方で毎日10000歩歩くことをノルマとされている方がおられますが、運動効果に限って言えば効率がいい方法とは言えないですね。
気晴らしであればそれも良いと思うのですが、あまり歩数にこだわって無理をされませんよう、くれぐれもお気をつけください。
第24回 Musician’s cramp
しばたに整形外科クリニックの柴谷です。こんにちは。
先日、ある患者さんが当院を受診されました。ドラム演奏を頑張っておられる三十代 の女性です。その方は、小指が環指(薬指)に重なってしまい、ドラムスティックが コントロールできない、と困っておられました。確かに軽く手を握ると小指が環指に 重なって干渉します。しかし無理矢理握り込めば重なりが取れてまた指が揃います。
レントゲンを撮っても骨折後の変形治癒など認めず、エコーでも軟部組織に明らかな 異常は認められませんでした。手、そのものには明らかな異常なく脊椎由来の症状とも考えにくく、腓返りみたいな筋自発痙攣とも違う。困り果てて私は近隣の病院の手の外科専門医に紹介させていただきました。
帰ってきた回答は「Musician’s hand、書痙」との事でした。ああなるほどそういう事 かと思いました。
Musician's hand、一般的にはMusician’s crampと表することが多いようですが、これは音楽家痙攣という局所ジストニアの一種です。ジストニアという病気は、無意識に筋肉がこわばってしまう不随意運動の1種です。全身のあらゆる筋肉にジストニアは発症し得ます。このような手に発症するジストニアは、繰り返し同じ動作を長期間行いつづけることで発症します。
そのため、繊細で繰り返し反復訓練を要するような音楽家などによく発症します。音楽家(あらゆる楽器で発症します)以外には、美容師、大工、漫画家、歯医者、時計修理士など多種多彩だそうです。文章をよく書く人に発症した局所ジストニアは書痙と言われます。以前はこれは精神的ストレスによって生じるとされていましたが、現在は脳から伝達される信号の異常、つまり脳の異常による症状であるとされており、神経内科が治療該当科になります。
今回の患者さんも神経内科に紹介されたそうです。だらだら様子を見て引っ張らなくて 良かったなと胸を撫で下ろした一件でした。
第23回 上腕骨外側上踝炎(テニス肘)
しばたに整形外科クリニックの柴谷です。こんにちは。
前回からさらに随分長くサボってしまいましたが、最近肘の外側が痛いと言って受診し、テニス肘と診断された人が続いたのでこれについてまとめてみたいと思います。
中年以降のテニス愛好家に好発するのでテニス肘と呼ばれる疾患です。物を持ち上げたりペットボトルを開栓するような動作で肘外側、前腕に痛みを生じます。年齢に伴う劣化や強い負荷などによって、手首を返すための筋肉(主に短撓側手根伸筋)の腱が傷んで生じます。
治療は主に保存的に行います。ストレッチによるケア、スポーツや痛みを伴う作業を控える局所安静、湿布や塗り薬などの使用、それでも症状が取れない場合は痛む部位に局所麻酔薬とステロイドを注射します。
当院ではエコーガイド下に針先を誘導して確実に薬液を注入しています。その他テニスエルボーバンドを装着して力点を変える ことで損傷部位の安静を図る場合があります(装具治療)。
体外衝撃波治療器を用いて治療を行う場合もあります(当院では設備がないので行っておりません)。
保存治療で治る場合がほとんどですが、まれに改善しない場合があり、その際には筋膜切開や切除、鏡視下手術などの手術治療を行う場合があります(当院ではもちろん 手術治療は行えませんが)。
しかしいかなる治療方法であっても、局所のケアがなければ症状が再発する恐れがあります。生活動作に留意し、継続的、日常的にストレッチを行って予防に努めていただく必要があります。
肘の痛み、お悩みでしたら一度ご相談ください。
第22回 新型コロナウイルスによる自粛解除後のトレーニング再開ついて
しばたに整形外科クリニックの柴谷です。こんにちは。
新型コロナウイルスによる自粛期間が明けた後、スポーツを再開した主に中高校生があちこち傷めて当院を受診しています。1ヶ月以上自粛期間がありましたから、トレーニング再開後に怪我が増えることは十分予想できていましたが、やはりかという感じです。では自粛明け(長期間のオフ明け)のトレーニング再開の注意点とはどういうものでしょうか。
一言でいうならば、「段階的なトレーニング再開」です。
長期間トレーニングから遠ざかっていると、マラソンのような持久力よりもダッシュなどを反復して繰り返す回復力が大きく低下していると言われています。また筋力も低下している可能性があり、体重も増加傾向です。実際患者さんは皆「太っちゃった・・・」と言っています。体重が増えるということは体重1kgあたりのパワー(パワーウェイトレシオ)が低下していることになります。このような状態で急に頑張ったら何かが起こるということは容易に想像できるはずです。だからトレーニングの時間、強度、種類を段階的に上げていく必要があります。JFAが発表した資料の一部を添付します。

JFA サッカー活動の再開に向けたガイドラインより抜粋
各フェーズに1,2週間かける必要があるとされており、練習試合を行うレベルまでには1か月はかかる計算になります。日本アスレチックトレーニング学会では「自粛中に実施したトレーニングの0.8~1.3倍の負荷から始めることが推奨されています
• 急激にトレーニングの時間と強度を増やさない
• セッション間のインターバルをしっかりと取る
• 休憩時間に水分をしっかりと取る
• 10〜20分の動的ウォームアップを積極的に行なう
• 筋肉痛も残りやすいためアフターケアもしっかりと行う
• バランスのいい十分な栄養と十分な睡眠を確保する
当たり前のことといえばそれまでですが、当たり前のことを当たり前に行うのは案外難しいと私は考えています。しっかりコンディショニングをしながら楽しく一生懸命スポーツしましょう!
第21回 肩石灰沈着性腱板炎〜めちゃくちゃ痛い肩の疾患〜
しばたに整形外科クリニックの柴谷です。こんにちは。
随分長くサボってしまいましたが、最近肩が痛いと来院され、石灰沈着性腱板炎と診断された人が続いたのでこれについてまとめてみたいと思います。
石灰沈着性腱板炎(石灰性腱炎)は女性に多い傾向があり、好発年齢は40〜50歳くらいです。急に痛くなり、しかも結構強烈で、動かすと痛むだけでなくじっとしていても痛かったり夜も眠れなかったりで、かなり強い症状が出ます。石灰の吸収とともに痛みは取れていきますが、痛みが取れた後も残ることがあります。私の知る限りは残っている患者さんが多い印象がありますが。
石灰が沈着する原因は不明なのですが、とにかく腱内にリン酸カルシウムが沈着します。沈着した石灰は白色泥状のものが多いそうです。形成期は固いのですが、吸収期になるとペースト状になるらしいです。
沈着した石灰は通常通常1〜2 週間で吸収されて消えますがこの過程で石灰によって刺激されて生じる滑膜炎が痛みの本体です。
痛みはとにかく強烈です。動かしても押さえても痛いし、時には熱を持って晴れていることもあります。レントゲン撮影で簡単に見つかります。超音波でも腱内にモコっとしたものが見つかります。
石灰が小さいものであれば腱を穿刺して局所麻酔薬とステロイドを注入します。だいたいこれで楽になります。大きい場合は穿刺吸引をすることもありますが結構太い針(18G針)を使います。膝に水が溜まった時に水を抜くのにも使う針です。当院ではエコーを使って針を誘導しますので要らんところを突っつくことはありません。そしてこの後数日間、消炎鎮痛剤を服用していただければ、痛みはほぼ改善します。
これでよくならないのであれば手術を考慮しなければなりませんが、当院ではまだそこまで酷い症例は経験ありません。
以上、今回は肩に強い痛みを生じる疾患である石灰沈着性腱炎についてまとめてみました。
めちゃくちゃ痛くなったらあまり我慢せずにすぐ受診してくださいね。
第20回 こむら返り
しばたに整形外科クリニックの柴谷です。こんにちは。
最近、高齢者の方を中心にこむら返りで悩まされていると言うお話をよく耳にします。かく言う私も先日、一晩で3、4回もこむら返りが起きてかなり痛い目にあいました。
と言うわけで今回はこむら返りについて整理したいと思います。
こむら返りは、主にふくらはぎの筋肉が異常に収縮して、痙攣(けいれん)を起きた状態を言います。ちなみに、こむら返りの「こむら」はふくらはぎのことです。ふくらはぎだけでなく、足の裏や指、太もも、胸など、体のどこにでも発生します。運動中や就寝中に発症することが多く、妊娠中や加齢によっても起きやすくなります。ほとんどの場合は数分間でおさまります。
筋肉は筋繊維の伸縮で力を発揮していますが、伸び過ぎたり収縮し過ぎたりすると筋繊維が切れてしまいます。それを防ぐために筋肉にはセンサーが備わっています。伸びすぎを防ぐ筋紡錘(きんぼうすい)、縮みすぎを防ぐ腱紡錘(けんぼうすい)です。そのうちの腱紡錘の働きが低下すると縮みが制御できなくなり、筋肉が異常に収縮し、痙攣が生じます。
腱紡錘の機能低下には、さまざまな原因が考えられますが、最も大きな原因といえるのが、ミネラルバランスの乱れです。運動神経から電気信号が伝達し、その刺激で筋繊維が収縮するのですが、神経伝達、筋繊維収縮に必要なミネラルがカリウムとカルシウムです。この2つのミネラルを調整しているのが、マグネシウムです。3つとも大切なミネラルですが、特にマグネシウムが不足すると腱紡錘の機能低下に大きく影響します。
ミネラルバランスの乱れ以外にも、運動中や就寝中の発汗による脱水、冷えなどによる血行不良も腱紡錘の機能を低下させる原因になります。また、加齢によっても腱紡錘のセンサー機能は衰えます。そのため、高齢になるとこむら返りが起こりやすくなります。さらに女性は妊娠中ミネラル不足になりやすく、こむら返りになりやすいのです。
予防するには、十分なミネラルの摂取が欠かせません。運動時や就寝時は、水分不足でこむら返りが起きやすくなります。運動中は、スポーツドリンクなどで水分とミネラルをこまめに補給しましょう。また、運動前にカリウムが豊富なバナナを食べるのも予防として有効です。就寝前にコップ1杯の水を飲むことも重要です。足が冷える人は、就寝時に靴下やストッキングを履くのも、予防につながります。
こむら返りが起きた場合は、応急処置として患部を伸ばします。ただし、無理やり一気に伸ばすと筋肉が損傷し、肉離れを起こすことがあります。慎重に、ゆっくり伸ばしましょう。こむら返りは、大半が一過性ですが、頻回に起こる様であれば、鎮痛作用のある「芍薬(しゃくやく)」と抗炎症作用のある「甘草(かんぞう)」が含まれた「芍薬甘草湯」が効果的です。ただ、甘草は血圧を上げるので、高血圧の人は注意が必要です。
第19回 骨粗鬆症治療薬と歯科治療
しばたに整形外科クリニックの柴谷です。こんにちは。
未曾有の高齢化社会化を迎え、わが国で問題になってきている疾患の一つに「骨粗鬆症」があります。当院でもガイドラインに則った形で骨塩定量検査を行い、さらに血液検査で骨代謝マーカーを測定して出来るだけ患者さんに合った薬剤を選択して治療に当たらせていただいています。
骨粗鬆症治療薬の代表選手とも言えるのは「ビスホスホネート製剤(以下BP)」です。もっともよく使用される薬剤ですが、注意すべき点の一つに「BP関連性顎骨壊死(以下BRONJ)」というものがあります。BPは、ざっくり言いますと、亢進してしまった骨吸収作用を抑制することで骨の「無駄遣い」を抑えて骨量を増やすのですが、この骨吸収抑制作用や血管新生抑制作用によってBRONJが引き起こされるとされています。具体的には歯科で「抜歯」などの骨を損傷する治療を受けたことがきっかけとなってBRONJが発生するとのことです。他にも危険因子はありまして、ステロイド治療を受けている、糖尿病、喫煙、飲酒、口腔衛生不良、化学療法などが挙げられています。発症率はオーストラリアでの報告ではBP投与例全体で0.01~0.04%、BP投与中の抜歯施行例で0.09~0.34%となっています。またBP投与後3年を超えるとBRONJのリスクが上昇すると言われています。
ではBP使用中に歯科治療の必要性が出てきたらどう考えたらよいでしょうか。ワーキンググループによるとBP投与3年未満で上記の危険因子がある場合は治療3ヶ月前からの休薬が必要とされていますが、3年未満で危険因子が該当しない場合は休薬の必要はないとされています。
まだBP投与中の歯科治療の危険性については議論の余地はあるようですが、歯科で休薬をするよう指示された場合には、一度処方している医師にもご相談いただきたいと思います。
第18回 『巻き肩・・・?』
しばたに整形外科クリニックの柴谷です。こんにちは。
肩こりや首こりを訴えて整形外科を受診される患者さんは少なくありません。首肩は頭を支え、両腕をぶら下げている部位です。頭も腕も結構な重さです。常に支えぶら下げていたら疲れてくるのは当然です。疲れにくくするためには、無駄無理のない配置、つまり「良い姿勢」が必要です。巻き肩、とは背中の横軸が曲がってしまった状態です。
ちなみに猫背は縦軸が曲がった状態です。
なんにせよ良い姿勢とは言えませんね。

巻き肩の姿勢では肩の前方にある「小胸筋(胸板の筋肉である大胸筋の奥にある筋肉)」などが縮んで硬くなり、背中側では肩甲骨が開きっぱなしになり、動きが制限されてしまっています。
肩甲骨の動きが悪くなると、僧帽筋などの背中や肩の筋肉の動きが悪くなります。また頭が体軸よりも前に出てくるので、首の付け根に大きな負荷がかかるようになります。すると筋肉が絶えず緊張するようになり、痛みが出てきます。要するに肩こり、首こりです。巻き肩は見た目も良くないです。元気のなさそうな少々陰気臭い雰囲気になってしまいます。とにかくろくなことはありません。
セルフチェックしてみましょう。足幅を肩幅で立ち、そのままバンザイしてできるだけ腕を高く挙げます。腕が耳の前で止まるようであれば、巻き肩です。改善するためのストレッチをご紹介します。
其の壱:指を鎖骨に当てて、肘を耳の高さで円を描く。前回り、後ろ回り両方行います。

其の弐:両手でタオルを持ってピンと張り、頭の後ろへ下ろしていきます。

さあやってみましょう。簡単です。結構気持ちいいですよ。
第17回 『足底板:足装具あれこれ』
しばたに整形外科クリニックの柴谷です。こんにちは。
足や足首の痛みを訴えて来院される患者さんは少なくありません。ぶつけたとか、くじいたとか、そういういうキッカケが無いにも関わらず痛みに悩まされる、そういう場合に問題になってくるのが外反母趾だったり開張足だったり扁平足だったり、そういう足の形の問題だったりします。
足は第1,5趾の付け根の部分と踵の3点でバランスよく体重を受け止めます。この3点を結ぶ三角形を支えるように足の骨(足根骨)はアーチを形成して配列しています。京セラドームの屋根みたいな感じですか。このアーチが柔軟に荷重負荷を受け止めることで人は文字通り地に足つけて立っていられるのです。
このアーチが崩れてくると開張足(ペンギンの足みたいに平べったい足)や扁平足(土踏まずが無い足)になります。足のサスペンションが損なわれた状態になるわけですから足自体に痛みが出たり、足首に負担をかけたり、ひいては膝や腰にも影響を及ぼすことになります。人はダルマ落としの積み木のように骨が積み上がって体が構成されています。土台がしっかりしなければ上物が不安定になるのはお分かりいただけるでしょう。
そこで足を支持して症状を緩和し、ひいては足の形状そのものを直すべく使用するのが足装具です。

アーチサポートやランゲ型(縦横アーチの支持)、メタタルザルサポート(横アーチの支持)、外反母趾装具、その他様々な足装具があります。これらは義肢装具士の資格を持つ者が患者さんの足を直に型取りして作成します。当院では毎週月曜日17時から予約制で義肢装具士が対応しています。



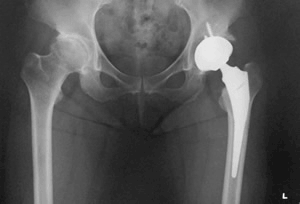
第16回 『変形性股関節症と人工股関節置換術』
しばたに整形外科クリニックの柴谷です。こんにちは。
院長、一応勤務医時代は股関節を専門分野として人工股関節置換術(THA)を積極的に行っておりました。にも関わらずまだ一切触れておりませんでした。
今回は変形性股関節症と人工股関節置換術のお話です。
変形性股関節症(Osteoarthritis:OA)は日常生活動作を障害する下肢の慢性疾患の一つです。股関節は人体の中でも最大の、しかもいろんな方向に動かせる「多軸性関節」です。脚の付け根にあると言えばお分りいただけますでしょうか。
股関節は大きな荷重に耐え、しかも可動性が高いという下肢の運動において重要なパーツです。ここがうまく作動しないと膝や腰にも悪影響が出てきます。うまく動かなくなる理由の一つがOAです。
OAは関節軟骨が加齢に伴って劣化して弾力性を失い、さらに磨耗することで大きな負荷が吸収しきれなくなり、骨が傷み、関節の形が変わってしまうことでさらに変性、摩耗が進行するという疾患です。

進行すると痛くて歩くこともままならなくなり、着衣動作や爪切りなどが自分でできなくなるという日常生活動作の障害(ADL障害)を生じます。ひいては生活の質(quarity of life: QOL)の低下を招きます。平たく言えば「生きていくのが辛い」ということになるわけです。
それに対する治療は、鎮痛剤や運動療法などのリハビリ、装具治療などの保存治療、保存治療では持たなくなった場合に行う手術治療があります。手術治療の中でも最終手段とも考えられる切り札的な術式がTHAです。
切開して股関節を展開し、痛んだ関節を切除してチタン合金のカップ(骨盤側のパーツ)とステム(大腿骨側のパーツ)そして軟骨の代わりをする強化プラスチックやセラミックなどで置き換えます。
切開して股関節に到達する方法、進入経路はいろいろあります。汎用性が高い術式、より熟練が必要となるが侵襲が少なく患者さんの体にかかる負担が抑えられる術式(minimum invasive surgery: MIS)など患者さんの状態に合わせて様々な選択肢があります。術後半年以上たてば状態は大差無くなります。術式の違いは術後早期の違いと言っても良いかもしれません。
手術後は理学療法士の指導に従ってリハビリを行い、しっかり歩けるように訓練を行います。私もかつて色々な患者さんから異口同音に「もっと早く決断すればよかった」「歩くときの痛みや不安がなくなった」と喜ばれました。
安易に手術治療を選択することは避けなければなりませんが、適切な時期に行えば、THAは股関節の痛みで歩行障害を抱えている患者さんに福音をもたらすものであります。
第15回 『スネの痛み:シンスプリント』
しばたに整形外科クリニックの柴谷です。こんにちは。
クリニックを受診されるスポーツを頑張る中高生の患者さんで、比較的多いのが「スネの痛み」です。そんなに腫れているわけじゃない。赤くもなってない。普段はどうということはないけど、運動するとスネの先1/3くらいが痛い。「シンスプリント」と呼ばれるオーバーユース障害です。
スポーツの種目にもよりますが、スポーツ障害に関する疫学調査では下肢帯の発生頻度が高いようです。発症要因はジャンプやダッシュによるオーバーユースです。根本的な原因が足の機能低下や股関節などほかの関節機能低下に起因する場合もあります。
シンスプリントはMTSS ( medial tibial stress syndrome )と表記される事が多い脛骨内側後面遠位1/3から中央1/3に痛みを生じる障害です。筋腱の牽引ストレスによる骨膜炎であるとするものと脛骨への曲げ応力などの過負荷によるものの2つの理論があります。後者が有力視されていますがまだ結論は出ていません。リスク要因としては扁平足や回内足などによる足部機能低下や股関節の回旋機能異常が報告されています。
扁平足などの足部アライメント異常ですが、ただ目視やレントゲンで測定したアライメント評価(静的アライメント)だけでなく、動きの中でのアライメント(動的アライメント)が重要です。これが結構難しいし診察室では事実上無理なのですが…。タオルギャザーなどの足部内在筋(起こりと終わりが足の中にある筋)トレーニングを耳にする事があります。静的アライメントの改善は残念ながら否定されていますが、内在筋をトレーニングすることによる動的アライメントの補助(動きへの耐性改善)は期待できるので、やはりこれらは積極的に行うのが良いでしょう。また足関節・足の安定性を改善するため、外在筋(脹脛など足の外に起こり足の中に終わる筋)のトレーニングも重要です。
筋腱の牽引が原因とするならば腓腹部の筋柔軟性改善も重要です。足関節の可動域を拡げるようストレッチが必要です。
今回はスポーツ障害で比較的多く遭遇するシンスプリントについて簡単に述べてみました。急性期の治療としては鎮痛剤やシップなどによる消炎鎮痛以外に上述した対処が必要となってきますが、二次的な障害を防ぐために異なる評価や対処も必要となってきます。MTSS、症候群、ですので一口にシンスプリントと言っても色々な要因が関連してきますので治療は存外奥深いものです。
第14回 腰部脊柱管狭窄症!
クリニックを訪れる患者さんで腰痛が主な訴えの患者さんのなかには他院で腰部脊柱管狭窄症だと言われましたとおっしゃる方が結構な割合でおられます。でもそれが一体なんなのか、いまいち消化不良な方が多いようです。今回は腰部脊柱管狭窄症について説明したいと思います。 まず腰部脊柱管狭窄症とは何か。ざっくり申しあげますと、腰椎椎間板や椎間関節の変性を基として、神経の通路である脊柱管や椎間孔が狭くなることで特有の症状を示す症候群です。要するに脊髄神経が通る背骨のトンネルが狭くなって神経が窮屈になっていろいろな症状が出ますよってことです。ですが疾患としての定義には実はまだ完全な合意がなく、様々な意見があります。
腰痛は必ずしも伴わず、時には下肢痛やしびれ感、知覚障害のみという場合もあります。そして最も特徴的な臨床症状は「間欠跛行」です。一定距離歩くと脚が締め付けられるように痛くなって歩けなくなり、前かがみになって休むとすぐ改善してまた歩けるようになるというものです。
診断はもちろん我々整形外科専門医が行うのですが、スクリーニングのためのツールとして診断サポートツールが考案されています。
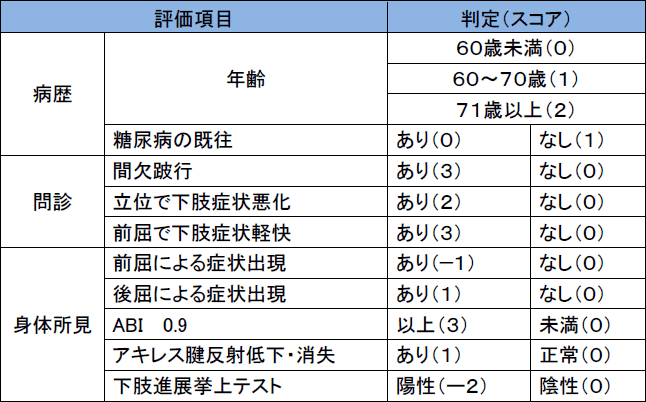
画像検査としては単純X線写真(レントゲン)やMRI、ペースメーカーが入っていたり閉所恐怖症などでMRIが使えない場合には脊髄造影や造影後CTなどを行います。 治療としては、薬物療法やリハビリ、装具療法などの保存治療と手術治療があります。鎮痛剤やプロスタグランジン製剤を中心に投薬を行なっていくのですが、残念ながら薬物療法が有効であるという明確な学術的証拠はありません。効く人と効かない人がいるということです。当然と言えば当然なのかもしれませんが。一方で腰臀部痛や下肢痛に対して理学療法や運動療法の組み合わせは有効であるとされています。やはり身体を適度に動かすというのは重要な事なのです。ただし痛みの改善は期待できるとされている一方でしびれや間欠跛行に対しては明確な効果は確認されていません。なんにせよ保存治療を行なっても良くなる人とそうでない人がいるということですが、保存治療で良くならない場合には手術治療が必要となります。
以上腰部脊柱管狭窄症について説明させていただきました。腰臀部痛や下肢痛、しびれ感でお悩みの方は一度ご相談ください。
第13回 新技・ハイドロリリース!
しばたに整形外科クリニックの柴谷です。こんにちは。
今回はハイドロリリース(液性剥離)についてご紹介します。これは生理食塩水などの薬効のない液体を用いて神経剥離を行い、様々な痛みやしびれを治そうという手技です。
最近筋膜リリースという言葉をよく聞きます。理学療法士のみならず、近頃は整骨院やその他の医療類似行為を行う方達が口にしますが、徐々に言葉だけが一人歩きし、「筋膜リリースダイエット」などの荒唐無稽なものも出てきています。確かに非常に上手な施術士がマッサージなどを行えば炎症を繰り返して癒着を生じた筋膜をほぐす事も出来るでしょうし動きが改善する事も考えられますが、それだけではなかなか取れない痛みがあります。それは神経痛です。
実は神経を束ねている膜と筋膜は同じ構造をしています。部位によって多少の特性に違いはありますが、骨関節の動きに合わせて筋肉や神経、血管がなめらかに動かけるように、この膜組織は一定の滑動性を持っています。この膜組織が炎症で硬くなると滑らかさを失い、神経も自由な動きが取れなくなり、機会的ストレスによって痛みを発するようになります。神経を取り巻く膜組織が「乾いて」滑らなくなり、神経が動きについていけなくなるというわけです。

ハイドロリリースは、この炎症で硬くなってしまった膜に生理食塩水などの液体を用いて滑動性を取り戻す手技です。乾いてしまった植木鉢の土に水をやるようなものだとお考え下さい。いわゆる筋膜リリースとは全く異なる手技です。
当院では、もう何例か肩後方の痛みで後ろ手にまわせない、投球動作ができないなどの症状や、内股の痛みで開排運動(股を開く動作)ができない、踏ん張れないなどの症状に実施して、あっけない症状の変化による「狐につままれたような顔」をいくつも生み出しています。皆さん、「あれ?あれ?」と言って診察室を出ていかれます。院長がドヤ顔になる瞬間です(笑)。 いずれは頸部神経根に対する治療も行っていこうと考えています。もちろん全ての症状に有効とは言えませんが、超音波診断装置を使ったエコーガイド下のハイドロリリースは奥深い可能性を秘めています。今後の超音波診断装置を応用した治療にご期待ください。
第12回 ピラティスって知ってる?
唐突ですが、ピラティスってご存知でしょうか。なんかヨガみたいな雰囲気のエクササイズ?とか体幹トレーニングの一つ?とか女性の美容体操?とかいろんな意見を耳にしますが、実は本質は理学療法と言えるエクササイズです。
ピラティスとは、ドイツ人のJoseph H. Pilates氏が負傷して帰還したドイツ兵をリカバリーさせて社会復帰させようとして考案した、“Contrology”、これはcontrol(制御)と-logy(学問)を合わせて作ったJ. Pilates氏による造語ですが、という名の健康法が始まりです。当時はまだリハビリテーション医学の概念がなく、トレーニングで失った身体機能を取り戻すという発想は画期的だったと思います。エクササイズにはJ. Pilates氏が開発したキャデラック、リフォーマー、バレルなどの専用器具を用います。これらの器具は非常によく出来ていて、正確な体の動きを引き出すよう様々な工夫が凝らされています。私もこれらのお世話になりますが、使うたびに欲しくなります(笑)。Contrologyでは身体、心、そして精神の完全な調和を目指し、エクササイズを正確に繰り返すことで意識下レベルの自然なリズムと調和を習得するとしています。これは聞きかじっただけの話ですが、本来マンツーマンで行うエクササイズを一度に複数の人を対象にして行えるようハタヨガなどの要素を取り入れて発展したのが現代のピラティスであるとのことです。このいわゆるグループレッスンもとても刺激になるのですが、器具を用いた個人レッスンは体の動きが劇的に変わるのでレッスン終了後がとても楽しみなくらいです。
日本ではまだまだ浸透していませんが、欧米では多くの医療機関やトレーニング機関ですでにリハビリテーション法、トレーニング法として確立しているようです。
私も空手で腰を痛めて困っていたときにピラティスを知り、もうかれこれ5年は続けているのですが、今でも新しい気づきがあり、武術だけでなく日々の診療における引き出しの一つとしても活用させてもらっています。
今回は私がハマっているエクササイズ、ピラティスをご紹介させていただきました。興味がおありの方はスタジオを検索して見学に行ってみてください。ピラティスは美意識の高い女性のためだけのものじゃあないんですよ。



第11回 『中高齢者の筋力トレーニング』
しばたに整形外科クリニックの柴谷です。こんにちは。
前回は「有酸素運動」についてお話ししました。今回は筋力トレーニングについてのお話です
50歳を超えると筋肉量が低下してきます。筋肉の量が低下すると当然筋力も低下します。筋肉量の低下と筋力の低下が進むと運動能力が低下する「サルコペニア」になります。そこから疲労しやすくなり、ぼんやりして集中力がかける状態になると「フレイル」という状態になります。フレイルとは自立して生活できる能力がある状態と要介護状態の間にあたります。
高齢者であっても筋力や筋肉量を増やすためには持久性の運動(有酸素運動)では不十分です。自重もしくはおもりを用いた筋力トレーニングが必要です。
運動強度の目安として、ボルグスケールというものがあります。

有酸素運動は11,12くらい。筋力トレーニングは15~17くらいで行いますが、高齢者は13くらいでいいでしょう。頑張りすぎると痛みが出たりします。
正確なフォームで、ゆっくりと、呼吸を止めずに行います。連日同じ筋肉をトレーニングせず、しっかり休ませましょう。
トレーニングを始めるにあたり、生活習慣病がある人は必ず医師の診察を受けるようにしましょう。また息を止めて力むような運動は避けた方が安全でしょう。ウォーミングアップやクールダウンを行い、体に急激な負荷がかからないよう「慣らし運転」をすることも重要です。極端に暑いもしくは寒い状況での運動を避け、食事2時間以内、飲酒後も避けた方がいいです。
筋肉を鍛えることは、出力を維持して運動器機能を保つだけでなく、基礎代謝をあげることで生活習慣病の予防にも繋がります。億劫がらずに筋トレを始めてはいかがでしょう。

第10回 『中高齢者にもスポーツや運動は必要です』
しばたに整形外科クリニックの柴谷です。こんにちは。
わが国は少子化に伴って高齢化が進んでいるのは皆さんご存知の事と思います。若いひとに頼っているばかりでは立ち行かぬ時代になりつつあるのです。頼らないようにするにはどうすれば良いのでしょう。
人は1年に1歳ずつ年を取ります。この暦年齢は全ての人に平等ですが、実際の体力年齢は個人差があります。体力年齢を決める要因には日常生活における活動状態が影響してきます。日頃運動を続けていると心肺機能、筋力が増して同年代の人に比べても体力が維持されますが、運動をしなければ廃用が進んで暦年齢よりも老けた状態になります。運動は体力だけでなく脳機能低下予防にも効果があると報告されています。
ではどのような運動がいいのでしょう。まずは有酸素運動です。酸素を利用して脂肪を燃焼させるというのが有酸素運動です。大筋群を使って全身運動で、呼吸を行いながら、リズミカルに行う、ものです。さらに高齢者には負荷量の強弱が少ない定常運動で、マイペースにできるといったものが良いでしょう。ウォーキングやジョギング、水泳などがその代表です。
効果を出すためには運動強度と運動時間も考えておく必要があります。運動強度が強すぎると関節が痛くなったり腰が痛くなったり、かえって良くないことが起きるかもしれません。ちょっとめんどくさいですが、運動時に心拍数を測ってみましょう。運動時の心拍数 ≦ {(最大心拍数-安静時心拍数)×0.5}+安静時心拍数を目安にしてもらうと、脂肪が燃えてちょうどいい感じの運動強度になります。そう、脂肪を燃やすにはガンガン動けばいいと言うわけではないのです。お友達と話をしながら運動するのでちょうど良いのです。
運動時間は30~60分くらいで良いと言われていますが、続けられなければ10分くらいで休んで2,3回行うのでもいいでしょう。毎日が無理なら週3回くらい頑張りましょう。
有酸素運動は健康増進に大きな効果があります。個人個人の生活条件に合った運動を選び、楽しく続けることが重要です。

第9回 『足の痛み』
しばたに整形外科クリニックの柴谷です。こんにちは。 主に10~15歳の方で、スポーツによる急激な負荷や足の捻挫を契機に、足の内側の痛みを訴えて来院される患者さんがおられます。痛みがある部位は骨がポコっと飛び出していて腫れているように見えます。靴がこすれて圧迫し、赤くなっている事もあります。こういう場合の「ポコっと飛びだしている骨」を外脛骨と言います。痛みを生じた場合に外脛骨障害、有痛性外脛骨などと呼びます。

外脛骨はいわゆる「過剰骨」もしくは「種子骨」の一種です。発生頻度は15%程度といわれています。外脛骨のうち何らかの症状を呈するものは10~30%程度といわれています。図に示しますように、Veitchの分類というものがありまして、なんらかの症状があるものの多くはtype 2です。他のtypeに比べて中途半端にくっ付いているから余計に痛いという感じです。治療は局所安静で軽快したり成長と共に自然治癒する事が多いので保存治療が原則ですが、半年経っても症状がとれない場合には手術治療を考える場合もあります。
保存治療の内容は、スポーツの一時中止や運動制限、パッドの使用やシューズの交換による外脛骨部の除圧が基本です。消炎鎮痛剤の使用やステロイドの局所注射を行う場合もあります。インソールの作成や2、3週間のギプス固定といった治療法が選択される場合もあります。
ちなみになぜ舟状骨の外にしれっと存在する骨が外“脛骨”と呼ばれるのでしょう。それは発生(受精卵から成長していく過程)で足の骨が腓骨(向こう脛の外側にある細い骨)由来であるのに対して、この外脛骨は脛骨(向こう脛)由来だからなんだそうです。脛骨の外にある脛骨だから外脛骨なんですね。
第8回 『大腿骨の骨折と骨粗鬆症治療薬』
しばたに整形外科クリニックの柴谷です。こんにちは。
骨粗鬆症になると骨の劣化が進み、様々な部位に骨折を生じる原因となります。そのなかでも、大腿骨近位部骨折(太腿付け根の骨折)は一度受傷すると急激に身体機能が衰え、生命予後も不良(要するに寝たきりになりやすくて、死にいたる可能性も高い)なので骨粗鬆症の最悪の転機(オチ)と言えます。
また、わが国では様々な骨粗鬆症治療薬が使われ始めているにもかかわらず、大腿骨近位部骨折は年々増加していると言われています。ガイドラインで大腿骨近位部骨折抑制効果について「骨折を抑制するというエビデンスがある」と評価されているのはビスホスホネート(BP)とデノスマブ(Dmab)のみです。BPは起床時に服用して、二度寝しない、30分から1時間は食事しないというルールがある薬剤です。週1回製材や月1回製材などのバリエーションもあります。Dmabは半年に1度皮下注射で投与されます。低カルシウム血症の副作用を防ぐため、カルシウム製剤を併用します。
ある報告ではBPに比較してDmabがより骨密度改善効果が強く、さらにその薬理機序から骨強度の改善も期待できるとされており、今後骨粗鬆症治療において、骨折予防という観点からもDmabが主流になるのではとされています。
しかし患者さんの病状によっては必ずしもDmabが最善とは限りません。きちんと骨塩定量検査や骨代謝マーカーの値、その他総合的に勘案して薬剤を選んでいく必要があります。
第7回 『骨粗鬆(しょう)症』
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
骨粗鬆症という疾患をご存知でしょうか。歳をとって骨がもろくなり、折れやすくなる病気です。もっと学術的に言うと「骨強度の低下を特徴とし、骨折のリスクが増大しやすくなる骨格疾患」と定義されています。2016年の国民生活基礎調査によると、高齢者が要介護になる原因の4位が骨折・転倒(12.1%)となっています。つまりは高齢者の生活の質(QOL)の維持増進や健康寿命の延伸、医療費の低減のためには骨折の原因疾患である骨粗鬆症の予防は非常に重要であると言えます。
骨粗鬆症の有病者数(40歳以上)は腰椎で診断した場合には約640万人(男性80万人、女性560万人)、大腿骨頸部(付け根)で診断した場合には約1070万人(男性260万人、女性810万人)と推計されています。腰椎、大腿骨いずれかで骨粗鬆症と診断されたものを有病とすると、患者数は1280万人(男性300万人、女性980万人)となっています。
これが思いのほか多いと感じるか少ないと感じるかよくわからないかは人それぞれですが、これから高齢化が進むわが国ではさらに増えていくことは間違いありません。
少し話が反れますが、サルコペニアと言って、筋肉量の低下を主体とし、握力や歩行速度の低下など機能的低下をきたす概念があります。力がなくなって動きにくくなる、ロコモティブシンドロームを進行させる要因の一つです。調査から骨粗鬆症の存在がサルコペニアの発生に強く影響していることが明らかになっています。このことから、骨粗鬆症への取り組みは死ぬまで歩ける身体を維持するために必要なことだということがお分かりいただけると思います。
今後もう少し骨粗鬆症のお話が続きます。お付き合いください。
当院では日本骨粗鬆症学会で推奨される方法で骨密度を測定できる器械を装備しています。ぜひ一度測定にお越しください。
第6回 『八光流柔術師範教伝!』
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
いきなり方向性が変わりますが、今回は「八光流柔術」について書いてみたいと思います。
八光流柔術とは
八光流柔術とは、古武術の伝統を踏まえ近代的に進歩させた、競技スポーツ武道とも一線を画す護身と自己完成、自他共栄の道を説くものであり、初代宗家奥山龍峰によって完成された日本武芸です。「挑まず、逆らわず、傷つけず」という理念をもとに老若男女問わず習得できる護身武道です。
私はもともと大学生のころから直接打撃制の空手を学んでおりましたが、ほかの種類の武術にも興味があったため、仕事の合間に習えるものはないかと探した結果、八光流柔術にたどり着きました。たしか入門を申し出たのは2008年ごろではなかったかと思います。一時休会していた時期もありますが、その期間込みで10年は経過しています。早いものです。
クリニックを開設するまでに頑張って四段準師範まで昇段していたのですが、そこまでは黒帯、一般技。そこから先の紫帯、師範技を教わりたくて、5/3,4,5と埼玉は大宮の八光流本部道場に行き、師範教伝を受けてきました。

宗家自らが手を取り、師範技を教えてくださり、そのあと皆伝師範、師範の先輩方に相手をしていただいて修得していきます。道場の荘厳な雰囲気、緊張感、新しい技を知る喜びと技を受けることによる痛みが混ざった独特の重みをもつ時間が流れていました。最後に5/5、午後から師範式が催され、神事ののちに演武を行い、師範位を許可されます。



そして宗家から師範帯をいただき、晴れて私も八光流柔術の師範になりました。八光流を「習う」者から「修める」者に立場が変わります。これからは弟子をとってもいいそうです。まだ弟子をとれるほど深く修練していませんのでとれませんが。とにかくそれだけの自覚をもって稽古しなさいよということです。
帰阪してさっそく翌日に道場に出向き、稽古に参加しました。師匠の計らいで後半1時間は私が稽古を仕切る形をとらせていただき、指導に当たらせていただきました。

稽古を受けるだけではない、また違った趣の緊張感でがっくり疲れましたが、充実感もまた違いました。これからも医業の傍ら、八光流柔術の修練にも励んでいきたいと思います。
第5回 『ロコトレ:スクワットでありがちな間違い! vol.3』
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
前回、「2.膝の角度」についてご紹介しました。今回は「3.お尻の位置」ついてご説明します。
3.お尻の位置
トレーニングの経験がない方(患者さんの多くはそうなのですが)にスクワットをやってもらうと、ほとんどの方は体幹を立てたまま膝だけ曲げる動きをされます。お尻の位置が垂直に落ちるだけと言い換えてもいいかもしれません。 そういうトレーニングもないわけではありませんが、スクワットとしては間違いです。「お尻が垂直に落ちるだけ」のスクワット、結果的に膝だけが前に出ていく形になります、は大腿四頭筋(太もも前面の筋肉)には刺激が入りますが、大腿四頭筋だけに負荷がかかるため膝蓋大腿関節(お皿の裏側の関節です)が強く圧迫されてしまい、膝の痛みを発生させる原因になってしまいます。

正しいスクワットはお尻を後ろに突き出していくように膝を曲げていく、まるでそこに椅子があって、その椅子に座ろうとしているみたいに腰を下ろしていくという動作です。相撲取りが四股を踏む際に両手を膝に当てて腰を落とす瞬間がありますが、まさにあの要領です。「スクワットではお尻を後ろに突き出す」、というのが3つ目のポイントとなります。
以上、3回に分けてスクワットの要領をご案内しましたが、文字で説明するとわかりにくいと感じる方も多いと思います。だから診察室でスクワットの指導をする際には患者さんの年齢や症状に合わせてイメージで理解していただけるよう心がけています。
患者さんによっていろいろ例え方を変えていますが、以上3つの要点は必ず外さないようにしています。
第4回 『ロコトレ:スクワットでありがちな間違い! vol.2』
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
前回、「1.足の幅(スタンス)」についてご紹介しました。今回は「2.膝の角度」ついてご説明します。
2.膝の角度
膝の角度というと、まず曲げる角度を連想されるかと思います。通常は太ももが水平になる深さまで落とすと指導されますが、当院では「曲げれるだけ落とす」と説明します。それはなぜかと申しますと、変形性膝関節症などで元々可動域が制限されている、脚力が弱くてあまり落とせない、などの条件を前提にしているからです。太ももを水平にできればいいのですがいきなり無理強いしても危ないだけです。太ももを水平になるまで落とすスクワットは「フル・スクワット」といいます。当院では「フル・スクワット」ではなく、途中まで落とすだけのいわゆる「パーシャル・スクワット」を指導させていただいています。
次に膝の向く角度についてです。これは「つま先と同じ向き」です。お皿(=膝蓋骨)がつま先のほうに向いているように維持しながら腰を落としていきます。そうしなければ、深く曲げた時に膝の中で捻じれが生じてしまい、痛みの原因になります。

この間違いは特に女性に多い傾向があります。女性は股を閉じる癖がついています。行儀作法としては正しいのですが、スクワットは正しく行うと股をがばっと開けている格好になります。ですので、当院ではスクワットだけは「男っぽく」行ってくださいとお伝えしています。
第3回 『ロコトレ:スクワットでありがちな間違い! vol.1』
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
前回、「スクワット」についてご紹介しました。今回はスクワットを行う上での注意点についてご紹介します。スクワットで気を付けなければならないポイントをもう一度おさらいします。それは・・・
- 足の幅
- 膝の角度
- お尻の位置
です。
1.足の幅(スタンス)
一般的には「肩幅くらい」と言われます。鍛えたい筋肉によって多少スタンスは変わりますが、私は肩幅よりももう少し広めがいいと考えています。なぜならば、患者さんに「肩幅で立ってみて」というと大抵スタンスが“狭い”のです。ですから肩幅より広く立ってとお伝えしています。
ではなぜ狭いと良くないのでしょうか。いや良くないわけではないのです。ただ狭いと大腿四頭筋(太ももの前側の筋肉)に刺激は入りやすいですが、殿筋やハムストリング(太ももの裏側の筋肉)に刺激が入りにくくてもったいないのです。そして、大腿四頭筋にばかり刺激が入っていると膝蓋骨(いわゆる“お皿”)と大腿骨の間の関節に負荷がかかりすぎて膝が痛くなることがあります。

スクワットは本来、下半身をまんべんなく鍛えられるトレーニングです。時間と体力が有り余っている人ならいろいろ手を変え品を変えトレーニングすればいいのですが、「ロコモ」の方たちは、時間はともかく体力は弱い傾向があります。だから、どうせなら効率のいいスクワットで一気に片づけてしまいたいという魂胆です。それに殿筋を鍛えれば体幹を立てる力も付きます。ということは姿勢もよくできるかもしれませんね?
というわけでクリニックで指導しているスクワットのデフォルトは、スタンス肩幅よりちょい広め、ということにしています。
第2回 『ロコトレ:スクワットはトレーニングのテッパン!』
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
前回、「ロコモ」についてご紹介しました。今回はロコモ対策の運動についてご紹介します。
ロコモとは「運動器の障害のために移動機能の低下をきたした状態」です。ということは移動機能の改善こそがロコモ対策ということになりますね。要するに足腰をどれだけしっかりさせるか、ということです。もちろん足腰の衰えの程度は人によります。ラジオ体操やフラ、太極拳など様々なエクササイズが考えられますが、手軽に取り組めるものとして「ロコモチャレンジ」という日整会公認公式ホームページで「ロコトレ」という運動メニューが紹介されています。
片脚立ちとスクワットの二本立てです。お手軽ですね。バランスメニューで片脚1分ずつ3セット。スクワットも5,6回ずつ3セット。全部几帳面に頑張ってもせいぜい10分くらいです。暇つぶしにもなりませんね。これで健康寿命が延びるならありがたいことです。ぜひやりましょう!
ところがですね、このスクワット。これをやったがために膝が痛くなった、腰が痛くなったと時々患者さんから相談を受けることがあります。で、どのようにやっていたのか実演していただきましたら、だいたい問題点が共通しています。
- 足の幅
- 膝の角度
- お尻の位置
です。

どういうことかな?と興味を持たれた方は次回をお楽しみに。話せば長くなるので区切ってご説明していきます。
第1回 『ロコモとは?』
はじめに
しばたに整形外科クリニックの院長、柴谷です。こんにちは。
ロコモラボ、ロコモを考えるラボと言えば少し大仰ですが、要するに運動器にまつわるお話を思いついたままにあれこれ発信していこうかなという趣旨です。お付き合いください。
ロコモとは?
そもそもロコモって何ですか、ということですが、これは「ロコモティブシンドローム」という運動器の機能が低下して介護が必要となるリスクがある状態のこと、要するに足腰が弱ってきている状態のことを指す概念の略語です。ちなみにラボはラボラトリー、実験室、研究所という意味です。
ロコモになるには身体にどういったことが起こっているのでしょう。大まかに述べますと「運動器自体の疾患」と、「加齢による運動器機能不全」です。骨粗鬆症や変形性関節症、腰椎椎間板ヘルニアや脊柱管狭窄症などの疾患と加齢に伴う筋力低下やバランス能力の低下などです。どれも非常に困った問題です。これらは年齢を重ねると誰しもこの問題が生じてきます。

昔、日本人の平均寿命は敦盛ではないですが約50年でした。足腰が弱る前に何らかの原因で亡くなっていたわけです。しかし戦後の医学の進歩や社会の発展によって平均寿命が延びてきました。様々な疾患が克服され、人の寿命が延びると社会の高齢化が進み、足腰が弱って日常生活で不便を生じるといった問題が大きくなってきました。でも皆が一様に弱っていくわけではなく、寝たきりになってしまう人もいればエベレストに登ってしまう人もいたりで、個人差があることも事実です。この差はいったい何でしょうか。
歳をとることは避けられません。しかし少なくとも年齢なりの衰えはあってもトレーニングで衰えの進行が抑えられる要素はあります。ロコトレなどに代表される筋力訓練、バランス訓練などがそれです。ある意味「アンチエイジング」の取り組みともいえます。 次回からは体操を中心に少し掘り下げてみたいと思います。



